הוצאות הבריאות: שלושה מיתוסים
מספר ימים בשבוע מתרחש טקס קבוע ברוב המחלקות בבתי החולים בישראל, הנקרא “ביקור רופאים”: מנהל המחלקה או סגנו עוברים בין המיטות במשך שעה ויותר, כשאחריהם נשרכת פמליה ארוכה של עשרות רופאים, דנים על מצבו של כל חולה והטיפול בו, ומשלבים לימודי סטודנטים ומתמחים בתהליך. מבחינה טכנית לא ניתן להכניס את כל הרופאים לחדר האשפוז, ולכן במקרים רבים חלקם ישארו במסדרון ולא ישתתפו בדיון. עכשיו תארו לעצמכם טקס חלופי: לא עוד ביקור גדול אלא ביקור עבודה מצומצם שנערך על ידי צוות עבודה של רופא בכיר ומספר מתמחים וביקור לימודי בנפרד. כך זה מתבצע בארה”ב, קנדה, אנגליה ואוסטרליה. מה היה קורה אם היינו מאמצים את המדיניות הזו, ואותם עשרות רופאים המשתתפים בביקור הרופאים בישראל היו במקום זאת מנצלים את הזמן לטיפול בחולים? חישוב גס, תחת הנחה של 20 רופאים לביקור, ולפי מספר המחלקות ובתי החולים בישראל ותעריף הביקור של משרד הבריאות, מעלה חיסכון שנתי של מעל למיליארד ש”ח כתוצאה משינוי פעוט זה.
חשיבה מחדש על ביקור הרופאים היא רק דוגמא אפשרית אחת להתייעלות. ישנן דוגמאות דומות רבות שניתן ליישם ללא תוספת תקציב, במטרה להביא לשיפור בשרות, בזמינות ובאיכות, אך כיום אין למערכת תמריץ משמעותי לעשות זאת. התוצאה היא שהשקעת עוד ועוד סכומים מכספי משלם המיסים במערכת הבריאות איננה מיתרגמת ברובה לשיפור בבריאות הציבור, אלא “מתבזבזת” על שיפור התנאים לשחקנים השונים במערכת.
הדיון התקשורתי-ציבורי מתעלם כמעט כליל משאלת היעילות, ובמקום זאת סובב סביב האופן שבו נדרש להגדיל את הוצאות הבריאות. לפני שנדון בהצעות מדיניות ספציפיות, רצוי להפריך שלושה מיתוסים נפוצים בנוגע להוצאה הממשלתית על בריאות.
מיתוס שגוי ראשון: הוצאות ממשלת ישראל על בריאות נמוכות מאוד בהשוואה בינלאומית
הוצאות הממשלה על בריאות אכן נמוכות יחסית למדינות אחרות, אך הדבר נובע בעיקר ממבנה הגילאים השונים בכל מדינה. באופן טבעי, חברה שבה שיעור המבוגרים נמוך יותר ושיעור הילדים גבוה יותר, תוציא שיעור גדול יותר מהכנסותיה על חינוך ושיעור נמוך יותר על בריאות.
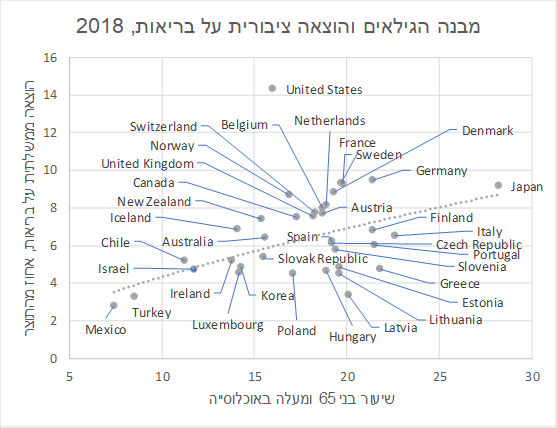
התרשים הבא מתאר את ההוצאה הממשלתית על בריאות כאחוז מהתוצר, אל מול שיעור המבוגרים בני למעלה מ‑65 באוכלוסייה; כפי שניתן לראות, במדינות צעירות כמו ישראל שיעור ההוצאה על הבריאות מהתוצר הוא נמוך יותר. ישראל נמצאת על קו המגמה, כלומר, ביחס למדינות אחרות הוצאות הבריאות בישראל הן בהתאם למצופה מרמת התוצר ומשיעור המבוגרים באוכלוסייה.[1]
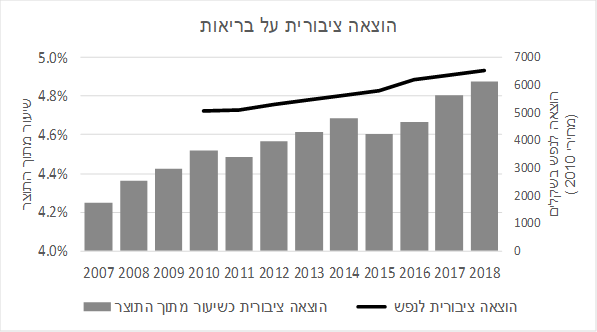
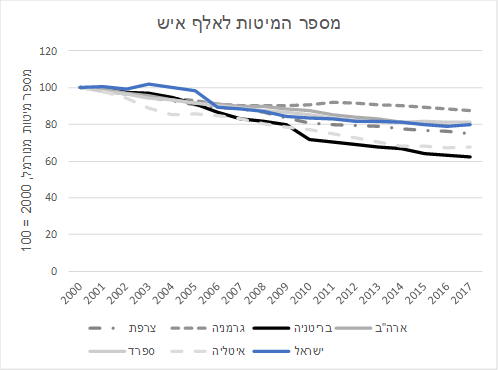
מיתוס שגוי שני: ישנה שחיקה בהוצאות הממשלה על בריאות הוצאות הממשלה על בריאות נמצאות במגמת עלייה מזה שנים רבות. על פי נתוני ה-OECD, בין השנים 2010 – 2018 גדלה ההוצאה הציבורית לנפש על בריאות בישראל ב-29% (במחירים קבועים), בהשוואה לקצב גידול ממוצע של 19% בכלל מדינות ה-OECD. עלייה זו כמובן משקפת את עליית התוצר והשכר הריאלי באותן שנים, ולא ברור שנרמול ההוצאה לפי מדד המחירים הוא נכון מבחינה כלכלית, אך אפילו במונחים של אחוז מהתוצר ההוצאה הציבורית על בריאות נמצאת במגמת עלייה, כפי שניתן לראות בתרשים הבא.
מקור: למ”ס, OECD
לעיתים מתלווה למיתוס זה טענה נוספת, לפיה התרחשה עלייה חדה בהוצאה הפרטית על בריאות יחסית להוצאה הציבורית. גם הטענה הזו שגויה; שיעור ההוצאה הפרטית על בריאות מתוך כלל ההוצאה הלאומית על בריאות ירד מ-39% בשנת 2007 ל-34% בשנת 2018. יתכן ששתי הטענות האלו לגבי ההוצאות הממשלה על בריאות עדיין מככבות בדיון הציבורי מכיוון שהן היו נכונות עבור השנים 2001 – 2007, אך מאז 2007 המגמות הן פשוט הפוכות.
מיתוס שגוי שלישי: גידול בהוצאות הבריאות תמיד מתורגם לשיפור בבריאות הציבור
למרות העלייה המשמעותית בהוצאות הממשלה בעשור האחרון, התחושה העולה מהדיון הציבורי היא שלא חל שיפור של ממש באיכות השירות לתושבי המדינה. הנתונים על רמת הבריאות מספקים תמונה מעורבת. בין השנים 2010 – 2017 תוחלת החיים צמחה מ-81.7 שנים ל-82.6 שנים, ותמותת התינוקות ירדה מ-3.7 מיתות לכל 1,000 לידות חי ל-3.1 מיתות. לסל הבריאות נוספו שירותים ותרופות עבור חולי סרטן, ניוון שרירים ועוד, ונוספו גם יחידות רפואיות, למשל עבור צנתורי מוח לשבץ מוחי. אך מצד שני, סקרים של משרד הבריאות וגורמים אחרים מעלים כי זמני ההמתנה לטיפולים שונים התארכו בעשור האחרון.[2] כיצד יתכן שההגדלה הדרמטית של ההוצאות על בריאות לא היתרגמה בין השאר לתורים קצרים יותר או לשיפור באמון הציבור במערכת?
באופן כללי, רמת השירות לאזרח היא פונקציה של שני מרכיבים: גובה התקציב ומידת היעילות של המערכת, הנגזרת מהתמריצים של הכוחות השונים הפועלים בתוכה. הגדלת תקציב יכולה להיתרגם לזמני המתנה קצרים יותר לניתוחים, אך גם למשכורות גבוהות יותר לצוות הרפואי, לרכש לא מוצדק של טכנולוגיות יקרות, לניפוח בהיקף האשפוזים והטיפולים שאין להם תרומה של ממש לבריאות, או לבניית בתי חולים ללא בחינה מעמיקה של עלות מול תועלת.
למעשה, בין השנים 2007 – 2016 עלה השכר הריאלי של רופאים בעלי ותק העולה על עשר שנים ב-76%, לעומת עליית שכר של 6.3% לכלל השכירים במשק.[3] חלק השכר שמקורו ברפואה ציבורית בלבד עלה בשיעור גבוה יותר של כ-84% בתקופה זו. לפי מחקר של משרד האוצר, מרבית העלייה התרחשה לאחר חתימת הסכם השכר ב-2011, אך גם בשנים שלפניו חל גידול מהיר, ומחקרי המשך העלו שהוא המשיך לצמוח במהירות גם בשנים שאחרי 2016.[4] שיעור הצמיחה של שכר הרופאים בישראל בתקופה זו היה גם מהיר במיוחד בהשוואה למדינות מפותחות אחרות; היחס בין שכר הרופאים המומחים לשכר הממוצע במשק בישראל ב-2017 עמד על 3.8, השני בגובהו בין מדינות ה-OECD שיש עבורן נתונים בנושא. עליה בשכר הרופאים איננה דבר מגונה לכשעצמו, ויתכן שהיא מוצדקת, לפחות בחלקה, על מנת להשאיר רופאים טובים במערכת הציבורית. אך היא מהווה נטל תקציבי משמעותי, ועשויה להגיע על חשבון נושאים אחרים. נתונים אלו מרמזים על כך שחלק ניכר מהגידול בהוצאות ממשלת ישראל על בריאות בשנים אלו לא היתרגם לשירותים טובים יותר עבור האזרחים. בהעדר זיקה ישירה בין תקציב לתמורה, עליה נוספת בתקציב לא תביא בהכרח לשיפור בשירותי הבריאות ולשיפור אמון הציבור במערכת.
בשני הפרקים הבאים נדון באופן ספציפי בהצעות להגדלה תקציבית אשר זכו לתמיכה תקשורתית וציבורית בתקופה האחרונה, ועשויות להוביל לבזבוז משאבים: הגדלת מספר מיטות האשפוז, ובניית בתי חולים חדשים.[5]
האם הגדלת מספר המיטות תוביל לשיפור בבריאות?
על פי טענה נפוצה בדיון הציבורי, בישראל קיים מספר נמוך במיוחד של מספר מיטות אשפוז לנפש, לאחר ירידה ארוכת שנים, שיעור התפוסה של המיטות גבוה במיוחד, ואלו הן בעיות חמורות המחייבות תוספת תקציבית להגדלת מספר המיטות. טענה זו שגויה, מהסיבות הבאות:
1. במדינות שונות יש מבנה גילאים שונה
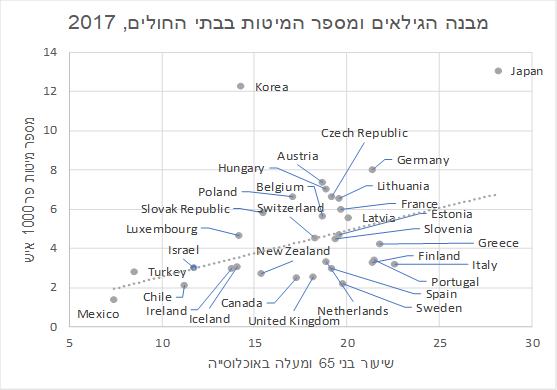
השוואה בינלאומית של מספר המיטות בעייתית מכיוון שבכל מדינה יש מבנה גילאים אחר. לפי ניתוח של מספר המיטות לנפש אל מול שיעור בני ה-65 ומעלה קיים קשר חיובי בין שני המשתנים, וישראל נמצאת בדיוק על קו הרגרסיה. כלומר, ביחס לשאר המדינות, מספר המיטות בישראל הוא בהתאם למצופה ממדינה שבה שיעור המבוגרים נמוך יחסית, ולא ברור שיש צורך במיטות נוספות.
מקור: OECD
2. במדינות שונות יש תקן שונה של כוח אדם למיטת אשפוז
השוואה בינלאומית של מספר המיטות בעייתית מכיוון שבכל מדינה ישנו תקן שונה של כוח אדם למיטת אשפוז, ועל כן העלות של מיטת אשפוז משתנה עבור מדינות שונות. למשל, בבריטניה יש 2.5 מיטות לכל 1,000 איש, יחס נמוך למדי, אבל יחס מספר עובדי בתי החולים למיטה הוא 8. לעומת זאת, בדרום קוריאה יש 12 מיטות לכל 1,000 איש, אבל יחס מספר עובדי בתי החולים למיטה הוא 0.6. במדינה שבה תקן מספר עובדי בתי החולים למיטה הוא קטן יחסית, מספר המיטות יהיה גדול יחסית, מכיוון שעלותן נמוכה. בחינה של הקשר בין שני המשתנים אכן מעלה קשר שלילי; ישראל נמצאת קרוב לקו מגמה לא ליניארי, באזור של איטליה, ספרד, אירלנד ופורטוגל.
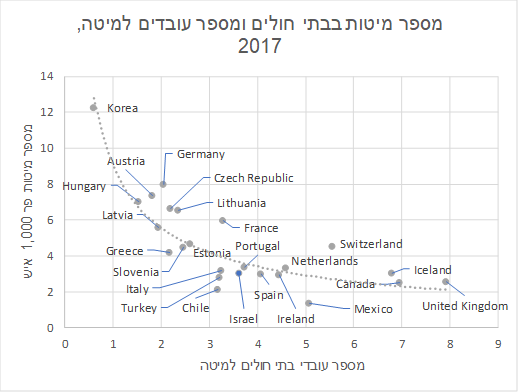
מקור: OECD
על מנת לבחון את שני הגורמים שהזכרנו בסעיפים 1 ו-2 יחדיו, השתמשנו במודל רגרסיה של מספר המיטות פר 1,000 איש כפונקציה של מספר עובדי בתי חולים למיטה ושיעור התושבים המבוגרים בכל מדינה. חיסרון מסויים של הניתוח הוא שישנן רק 24 מדינות שכל הנתונים הרלוונטים קיימים עבורן. המודל מעלה כי מבנה הגילאים איננו משפיע על מספר המיטות באופן מובהק ברגע ששולטים במספר העובדים למיטה. עבור ישראל, המודל מעלה כי היא איננה רחוקה באופן מובהק מקו תחזית הרגרסיה, והיא אף קרובה יותר לקו ממרבית המדינות.
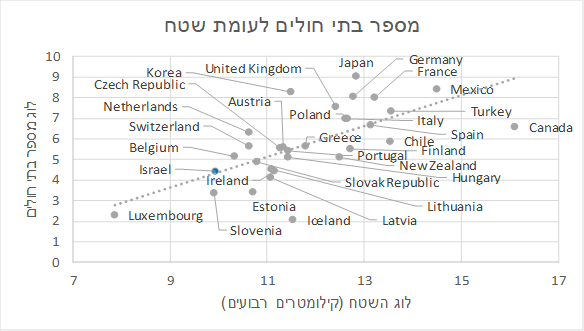
3. המגמה הכללית בעולם היא לעבור לאשפוז בקהילה
מספר מיטות האשפוז לנפש נמצא במגמת ירידה בכל מדינות העולם המפותח, עקב מגמת המעבר לאשפוז בקהילה, ובמדינות רבות מגמת הירידה היא תלולה יותר מאשר בישראל. מומחי בריאות נוטים לראות את המגמה הזו בחיוב, נדרש לעודד אותה ולא להפעיל מדיניות הנוגדת אותה.
מקור:OECD
4. תפוסת המיטות איננה מדד רלוונטי, מכיוון שהיא מושפעת מהתמריצים של רופאים ומנהלי מחלקות
תפוסת המיטות הממוצעת בישראל עומדת על 98% – תפוסה כמעט מלאה, גבוהה מהמקובל במדינות אחרות. מאחורי נתון ממוצע זה עומדות מחלקות שבחלקן יש תפוסה של 60% ומיטות ריקות רבות, ובאחרות תפוסה של 140% וחולים השוכבים במסדרון. הסיבה לכך היא תקני המיטות הקיימים, אשר נקבעו לפני שנים רבות, ולא עודכנו מאז. למשל, במחלקה לכירורגית לב הצורך במיטות אשפוז ירד ב-30 השנה האחרונות עקב התפתחות הצינתורים; במקביל, עקב הזדקנות האוכלוסיה, כמות המאושפזים במחלקות האורטופדיות והפנימיות עלתה ואיתה התפוסה. למרות זאת לא היה עדכון בתקני האשפוז בשתי המחלקות. עקב חוסר התאמה בין התפתחות הרפואה ובין התקינה ניתן למצוא היום חולים אורטופדים שוכבים במחלקת לב, או מחלקות פנימיות עם חולים המאושפזים במסדרונות, לצד מחלקות עינים ועור חצי ריקות. נושא חוסר העדכון של תקני מיטות האשפוז בתוך המוסדות אף עלה בהרחבה בדוח מבקר המדינה על מחלקות ויחידות האשפוז לשנת 2019.[6]
באופן טבעי, למנהלים יש תמריץ להצדיק את התקנים שהוקצו להם. התקנים נגזרים ממספר המיטות בפועל במידה והן תפוסות על ידי חולים. כמות החולים המאושפזים במחלקה נקבעת על פי מספר החולים הנכנסים ומספר החולים המשוחררים ביום. מנהלים מסוגלים לתמרן את שיעורי התפוסה, מכיוון שהקריטריונים לאשפוז חולים המגיעים מהמיון אינם קשיחים ומכיוון שזמן האשפוז של חולה אינו גורם קבוע. בנתוני משרד הבריאות ניתן לראות מחלקות דומות באותה דיסיפלינה, אפילו באותה עיר, שבאחת מהן שני שליש מהחולים המאושפזים יגיעו מהמיון (והשאר לניתוחים מתוכננים מראש), ובשנייה פחות מעשירית מהחולים יגיעו מהמיון. ניתן גם לראות שעבור פעולה ניתוחית מסוימת זמן האשפוז במחלקה אחת גבוה פי חמש מזמן האשפוז במחלקה אחרת. לא ניתן לישב את ההבדלים הללו על ידי שום הסבר למעט מדיניות שונה של אשפוז והכנסת שיקולים שמטרתם שימור התקינה הקיימת.
נתונים אלו מעלים כי מחסור במיטות אשפוז אינו הבעיה המרכזית במערכת הבריאות; את תופעת “הזקנה במסדרון” המפורסמת ניתן למנוע על ידי חלוקה מחדש של תקני המיטות, ייעול המערכת ושינוי התמריצים, כך שתפוסת המיטות והתקינה ירדו באופן משמעותי בחלק מהמחלקות, כפי שקורה בשאר העולם המערבי. ואכן יש בתי חולים כמו אסותא אשדוד שבהם קיים איסור אשפוז חולים במסדרון, ובתי חולים אחרים בהם בכל המחלקות הפנימיות נמצא חולים במסדרון. אפילו באותו בית חולים ניתן למצוא מחלקות מדיסיפלינות דומות, כאשר בחלקן ההחלטה היא שאין לאפשר אשפוז חולים במסדרון, ובחלקן הדבר מותר. זו החלטה ארגונית עקרונית, המשפיעה באופן ישיר על תפוסה אך גם על חווית המטופל, והמציאות מראה שניתן לעמוד בה על ידי ניהול חכם.
הצעתנו בנושא מיטות האשפוז:
יש לשנות את הנוהל של תקן מיטות למחלקה לתקן מיטות למוסד רפואי. מנהל בית החולים יהנה מגמישות ניהולית ויוכל לחלק את התקנים על פי הצרכים של כל מחלקה, ולא על פי תקנון קשיח שאינו רלוונטי. ביטול תקן המיטות למחלקה יעלים את התמריץ של מנהל המחלקה לשמור על תפוסה מלאה, על מנת לשמור על התקנים שהוקצו לו.
יחד עם זאת, רצוי לשמור על תקן קבוע של מיטות למוסד, ולא לאפשר למנהלי בתי החולים להגדיל את מספר המיטות אל מעבר לתקן, כפי שנעשה כיום. למנהלי בתי החולים יש אינטרס להגדיל את מספר המיטות על מנת להגדיל את נפח הפעילות הרפואית במוסד, וחופש מוחלט בנושא עשוי להוביל לניפוח מלאכותי של הפעילות הרפואית ולבזבוז כספי ציבור. על פי דוח מבקר המדינה האחרון בנושא מחלקות האשפוז, בתי חולים במרכז מפעילים מאות מיטות באופן פירטי וללא רישיון בעוד שבתי חולים בפריפריה מוותרים על תקני מיטות שהוקצו להם. המצב הנוכחי בו בתי חולים מגדילים את מספר המיטות באופן בלתי חוקי, אל מעבר לתקנים שהוגדרו על ידי משרד הבריאות, משיקולים צרים, הוא עדות לחוסר המשילות של משרד הבריאות. המבקר מציין כי לחוסר הפיקוח של משרד הבריאות על התנהלות מנהלי בתי החולים במרכז בנושא תקני המיטות יש השלכות חמורות על איכות הטיפול, על השמירה על כבוד החולה ועל העומס של הצוותים הרפואיים.
האם הקמת בתי חולים חדשים תוביל לשיפור בבריאות?
בתחום בתי החולים קיימים יתרונות ברורים לגודל. משמעותו של כל בית חולים חדש, מלבד עלויות ההקמה, היא עלויות תקורה גבוהות, ושכירת מערך ענף של מנהלים ופקידים חדשים. מלבד זאת, מדינת ישראל היא מדינה קטנה למדי, ומרבית תושביה מתגוררים במרחק קצר מאחד מבתי החולים הקיימים. ניתוח של מספרי בתי החולים במדינות שונות מעלה, באופן צפוי, שמספרם תלוי בגודל השטח של המדינה. למרות שמבחינת מספר בתי חולים לנפש ישראל נמוכה יחסית, נראה כי מספר בתי החולים הנוכחי בישראל תואם את שטחה הקטן של המדינה.[7]
מקור: OECD
בית החולים האחרון שנפתח בישראל, ביוני 2017, הוא בית החולים אסותא באשדוד. למרות שמאז שנות השישים תוכנן לבנות בית חולים בעיר, ובשנת 2002 נחקק חוק המחייב זאת, במשך שנים רבות טענו בכירים במשרדי האוצר והבריאות וכן מנהלי בתי חולים קיימים כי אין הצדקה לבית חולים בעיר, ויישום החוק התעכב.[8] בסופו של דבר הוקם בית החולים בעקבות לחץ ציבורי ופוליטי. עד מהרה נקלע בית החולים לגירעון כבד, בהתאם לתחזיות אנשי האוצר, והתברר שניתן היה לנצל את התקציב שהוקצה להקמתו בצורה יעילה יותר.[9]
הגרעון אינו נובע מניהול לקוי, אלא מכך שמדובר בבית חולים עם מספר מיטות מצומצם, דבר אשר מכביד על האיזון התקציבי עקב הוצאות קבועות גבוהות. עלינו ללמוד ממקרה אסותא אשדוד ולא לבנות בתי חולים נוספים במרחק קרוב מבתי חולים קיימים, אלא לחזק את בתי החולים הקיימים.
הצעתנו בנושא הקמת בתי חולים חדשים:
ככל הנראה אין הצדקה להקמת בתי חולים נוספים במדינת ישראל. אם נדרשת קיבולת גבוהה יותר יש להקצות את התקציבים להרחבת בתי החולים הקיימים ולשיפור התעבורה אליהם, ואם ישנה בעיה עם רפואת חירום ניתן להקים מרכזים המיועדים לכך בפריפריה, במקום בתי חולים חדשים.
כיצד ניתן להתקדם הלאה?
מטרתו של מסמך זה היא לבחון מחדש את האמונה שעל פיה “רק הגדלת תקציב הבריאות תביא לשיפור”. איננו מתנגדים באופן עקרוני להגדלת התקציב, אך כל עוד לא נשפר את הנצילות של המערכת, הגדלת התקציב לא תביא לשיפור המיוחל. רמת שביעות הרצון הציבורית ממערכת הבריאות תלויה במידת הזמינות, באיכות השירות ובמגוון אפשרויות הבחירה העומדות בפני הציבור; הניסיון מלמד אותנו שהגדלה עיוורת של ההוצאה הממשלתית על בריאות לא תשפיע בהכרח על המדדים האלו, וכי ניתן להשיג שיפור משמעותי בשלושתם גם ללא תוספת תקציבית משמעותית – כפי שאכן נעשה בחלק מהמחלקות בארץ. בניגוד לטענות הנפוצות, לא ברור שתקציבים חדשים לבניית בתי חולים ולהגדלת מספר מיטות האשפוז ישפרו את שביעות הרצון ואמון האזרח במערכת הבריאות הציבורית. לחילופין, ניתן להשתמש בתוספת התקציבית על מנת לקדם רפורמות וליצור תמריצים לשיפור רמת השירות הרפואי הניתנת לתושבי ישראל, תוך התמקדות במוקדי חוסר היעילות במערכת.
ראוי לחשוב מחדש על מנגנון קביעת המחירים שמשלמות קופות החולים לבתי החולים, על אופן המימון של בתי החולים על ידי משרד הבריאות, ועל יצירת תחרות בין בתי החולים באמצעות יותר אפשרויות בחירה למבוטחים של הקופות.[10] נושאים אלו עומדים בבסיס התמריצים של כלל השחקנים במערכת. ניתן להתנות תוספת תקציבית למחלקות, לבתי חולים ולקופות חולים בקיצור אורך התורים לניתוחים, בשיפור חווית המטופל בדרכים שונות, בהגדלת השקיפות, בהרחבת הבחירה או בעמידה ביעדים מדידים אחרים. כמו כן, רצוי להגביר את הגמישות של מנהלי בתי החולים בנוגע לתקני מיטות אשפוז, ניהול כוח האדם ועוד. למשל, בבתי החולים הציבוריים רופאים מבצעים פעילויות רבות היכולות להיעשות על ידי בעלי תפקידים אחרים, מה שיוביל לניצול מיטבי יותר של המשאבים. אחד מגורמי העומק המונעים שינוי ויוזמה כיום הוא תדירות התחלופה הנמוכה של מנהלי בתי חולים ומנהלי מחלקות, שרבים מהם מחזיקים בתפקידיהם עשרות שנים, ויש לקיים את החלטת הממשלה לקצוב את כהונתם.
הטענות שאנו מציגים במסמך זה שונות מהלך הרוחות בשנים האחרונות בקרב בעלי עניין במערכת הבריאות, ועל כן עשויות לעורר התנגדויות מצד גופים כגון ההסתדרות הרפואית, ארגון האחיות, בתי החולים וקופות החולים. קל יותר להוסיף כסף למערכת מאשר להוביל מהלכי התייעלות. גורמים אלו ואחרים יעדיפו להגדיל את מספר תקני המיטות מאשר לארגן מחדש את חלוקת התקנים הנוכחית בין המחלקות, יתנגדו לכל פגיעה בתנאי ההעסקה, יסרבו לקדם מעמד של “אחיות קליניות” אשר יחליפו את הרופאים בחלק מתפקידיהם, או יחששו מהסטת חולים מהמערכת הפרטית המשתלמת עבורם אל המערכת הציבורית.
אין לגורמים אלו תמריץ להירתם למאמץ השינוי מיוזמתם, ורק התניית תוספת תקציב ברפורמות מרחיקות לכת מסוגלת לייצר עבורם תמריץ שכזה. התקופה שאחרי הבחירות עשויה להיות חלון הזדמנויות אשר יאפשר מהלכים מעין אלו. חבל לפספס את חלון ההזדמנויות הזה, ולהגדיל את התקציבים פעם נוספת באופן לא מבוקר, דבר שלא יביא לשינוי מהותי בתמריצים העומדים בבסיסה של המערכת, ולשיפור שירותי הבריאות לכלל האזרחים.
[1] רוני לינדר-גנץ, חולים בלי בית, באתר הארץ, 22 בינואר
2008, קישור: https://www.haaretz.co.il/misc/1.1302324
מיטל יסעור
בית-אור, “לבית חולים באשדוד אין מקום או הצדקה קיומית”, באתר ynet, אוגוסט 2008, קישור:
https://www.ynet.co.il/articles/0,7340,L-3580569,00.html
[2] שרית רוזנבלם, “בית חולים בטיפול נמרץ”, ידיעות,
16.05.2019. קישור:
https://www.yediot.co.il/articles/0,7340,L-5510300,00.html
[3] דיון מפורט בנושאים אלו ואחרים נמצא בדו”ח המיעוט לועדת גרמן, מאת קובי גלזר ויוג’ין קנדל. קישור: https://m.tau.ac.il/~glazer/PDF/german.pdf
[4] מבקר המדינה, “משרד הבריאות – פתיחת מחלקות ויחידות בבתי החולים הכלליים”, במסגרת דוח שנתי 69ב, 06.05.2019. קישור לדוח:
https://www.mevaker.gov.il/sites/DigitalLibrary/Pages/Reports/1427-13.aspx?AspxAutoDetectCookieSupport=1
[5] התרשים מציין את המשתנים בלוגריתמים מכיוון שנראה כי הקשר ביניהם הוא לוג-ליניארי. בערכים אבסולוטיים השטח העצום של קנדה ומקסיקו אינו מאפשר לראות באופן ברור את המדינות הקטנות.
[6] אמסטרדמסקי ש. “נתוני משרד הבריאות: ארבעה חודשי המתנה לתור לרופא מומחה”, אתר האינטרנט של תאגיד “כאן”, 08.05.2018. קישור: https://www.kan.org.il/item/?itemid=30960
[7] בן נאים ג., בלינסקי א., הכט י. “שכר רופאים בבתי החולים הממשלתיים מרפואה ציבורית ופרטית – ממצאים ומגמות”, משרד האוצר. קישור:
https://mof.gov.il/ChiefEcon/EconomyAndResearch/ArticlesSet/Article_29012018.pdf
[8] בן נאים ג., בלינסקי א. “ניתוח שכר רופאי בתי החולים הממשלתיים מרפואה ציבורית ופרטית – על רקע רפורמת “הסדר-החזר””, משרד האוצר. קישור:
https://mof.gov.il/ChiefEcon/EconomyAndResearch/ArticlesSet/Article_13082019.pdf
[9] ניתן למשל לראות את המלצות ההסתדרות הרפואית בנידון, בקישור הבא:
https://www.ima.org.il/MainSiteNew/ViewCategory.aspx?CategoryId=11997
[10] דירוגה היחסי של ישראל תלוי כמובן בשיטת תקנון הגילאים הנבחרת. ראו גם כאן לגבי נתונים מלפני כעשור:
“ההוצאה לבריאות בישראל – גורמים דמוגרפיים ומבנה עלויות בהשוואה בין לאומית”, ההתפתחויות הכלכליות בחודשים האחרונים, 135, בנק ישראל, מרץ 2013. קישור:
https://www.boi.org.il/he/Research/DocLib3/8-135.pdf